Аллергические реакции на антибиотики
Л.В. Богун, И.Г. Березняков
Харьковская медицинская академия последипломного образования
АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ НА АНТИБИОТИКИ
Удельный вес аллергических реакций (АР) на антибиотики в общей структуре нежелательных лекарственных реакций (НЛР) невелик. Так, кожные АР, которые наиболее распространены при антибиотикотерапии, составляют всего 2,2% среди всех НЛР. Тем не менее АР являются серьезными НЛР, поскольку сопровождаются относительно высокой заболеваемостью и смертностью. Лекарственный препарат инициирует развитие иммунологических НЛР посредством образования гаптенов. Согласно этой теории, небольшие по размерам молекулы лекарства могут становиться иммуногенами (т.е. веществами, способными вызывать специфический иммунный ответ) только после ковалентного связывания с макромолекулами белков. Тип реакции гиперчувствительности зависит от характера иммунного ответа и места образования антигенов. Например, клеточный иммунитет играет ведущую роль в реакциях гиперчувствительности замедленного типа (макулопапулезная сыпь, буллезная экзантема), а IgЕ-опосредованные реакции являются реакциями немедленного типа (крапивница, анафилаксия).
Диагностика АР. Наиболее значимый фактор риска развития АР на антибиотик – наличие АР на антибиотик данного класса в прошлом. Особенно большую роль играет наличие в прошлом АР на пенициллин и цефалоспорины. У больных с АР на пенициллин риск развития АР на любой лекарственный препарат повышен примерно в 3 раза. Наличие атопических заболеваний, таких как аллергический ринит, бронхиальная астма или атопический дерматит, не является независимым фактором риска развития АР на ?-лактамные антибиотики. Однако если анафилактическая реакция развивается, то пациенты с атопическими заболеваниями, особенно с бронхиальной астмой, имеют худший прогноз вследствие более тяжелого течения АР и большей частоты летального исхода. Доказано, что такие сопутствующие патологии, как ВИЧ-инфекция, муковисцидоз, инфекционный мононуклеоз, предопределяют более высокую вероятность развития АР. При подозрении на аллергию к антимикробному препарату следует прежде всего убедиться в ее иммунологическом характере и исключить другие НЛР с неиммунологическими механизмами развития. Важное значение придается также правильной оценке собственно АР – механизма ее развития и тяжести течения. Гипердиагностика АР может привести к снижению эффективности антимикробной терапии, повышению стоимости лечения и формированию резистентности микроорганизмов за счет необоснованной смены антимикробного препарата. У пациентов с АР на антибиотики необходим тщательный сбор анамнеза болезни. Следует точно описать симптомы (крапивница, кожный зуд, ангионевротический отек, нарушения дыхания) и их тяжесть (умеренно выраженные или угрожающие жизни), четко установить время начала развития реакции и ее связь с приемом препарата. При этом необходимо зафиксировать все лекарственные средства, которые больной принимал на момент начала АР, поскольку она может быть вызвана не только антимикробным препаратом. Следует тщательно собрать сведения о переносимости всех антимикробных препаратов в прошлом.
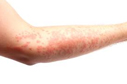
Клинические проявления АР на антибиотики чрезвычайно разнообразны по симптоматике, тяжести течения и тропности к различным органам и системам. Наиболее частыми АР при антибактериальной терапии являются кожные проявления – макулопапулезная сыпь, крапивница и кожный зуд. Эти реакции развиваются, как правило, через несколько дней или недель после начала приема препарата, в течение которых происходит сенсибилизация организма. В случаях повторного контакта с лекарством характерно более быстрое возникновение АР, иногда в течение нескольких часов или даже минут. Значительно реже аллергия на антибиотики проявляется в виде лихорадки, эозинофилии и других симптомов, не связанных с поражением кожных покровов. Например, комбинация амоксициллина с клавулановой кислотой может вызывать печеночный холестаз, а высокие дозы пенициллинов и цефалоспоринов – гемолиз и цитопению вследствие образования специфических для этих препаратов антител. Тяжелые аллергические IgE-опосредованные реакции по типу анафилаксии, к счастью, встречаются редко. Под анафилаксией подразумевают тяжелую системную АР. Единого определения для нее пока не существует, так как она имеет множество проявлений, причем ведущие компоненты выделить трудно. Многие клиницисты пользуются рабочим определением анафилаксии, согласно которому под этим термином понимают наличие хотя бы одного из двух тяжелых симптомов: нарушения дыхания (вследствие отека гортани или астмы) или гипотензии (обморок, коллапс, потеря сознания). Данный подход имеет существенный недостаток, поскольку умеренно выраженные проявления анафилаксии (генерализованная крапивница, ангионевротический отек и ринит) при отсутствии нарушений дыхания и гипотензии выпадают за рамки ее определения, хотя принадлежат к тому же типу реакций гиперчувствительности немедленного типа.
Тактика лечения АР зависит прежде всего от механизма ее развития, т.е. от того, является ли она реакцией замедленного или немедленного типа. Для выявления реакций немедленного типа, т.е., IgE-опосредованных по типу анафилаксии, проводят кожную пробу. Отрицательный результат кожной пробы не означает отсутствие IgE, за исключением кожной пробы с пенициллином, отрицательные результаты которой действительно свидетельствуют о низком риске развития реакций немедленного типа. Причина этого кроется в отсутствии четких данных об иммуногенных структурах большинства лекарственных средств, каковыми также могут быть неидентифицированные метаболиты антибиотиков или продукты их распада. Именно поэтому для подавляющего большинства антибактериальных препаратов в настоящее время не существует диагностических тестов, апробированных in vivo и in vitro, которые позволяли бы выявить все специфические для этих антибиотиков IgE. Кожные пробы обладают высокой диагностической точностью для выявления АР на пенициллин, поскольку клинически значимые антигенные детерминанты пенициллина хорошо изучены. К ним относятся основной антиген пенициллина – пенициллоила полилизин и несколько второстепенных антигенных детерминант. Кожную пробу проводят с пенициллоила полилизином в сочетании с раствором пенициллина G 10 тыс. ЕД в 1 мл или со смесью второстепенных антигенов, из которых чаще всего используют 0,01М раствор бензила пенициллоата, бензила пениллоата и бензил-n-пропиламина. Вначале выполняют кожную скарификационную пробу с нанесением полной тестовой дозы, и если ее результаты отрицательны через 15 мин, то еще одну тестовую дозу вводят внутрикожно. Увеличение диаметра волдыря на 3 мм и более по сравнению с контролем при наличии эритемы свидетельствует о положительной реакции. По результатам кожной пробы пенициллинспецифические IgE выявляются менее чем у 20% больных с АР на пенициллин в анамнезе. Отрицательный результат кожной пробы свидетельствует либо о том, что предшествующие АР не были опосредованы IgE, либо об отсутствии таких антител в настоящее время; в любом случае назначение пенициллина возможно. При этом риск развития реакций гиперчувствительности немедленного типа минимален (менее 4%) и не отличается от такового у лиц без предшествующих АР на пенициллин в анамнезе.
Для подтверждения гиперчувствительности к антибиотику можно применять провокационную пробу, заключающуюся во введении 3-6 постепенно увеличивающихся доз до достижения стандартной дозы препарата. Однако эти пробы небезопасны для пациента, так как могут привести к развитию реакций гиперчувствительности немедленного типа (по данным одного из исследований, частота развития таких реакций при провокационных пробах достигает 17,6%). И хотя эти реакции в подобных случаях обычно протекают сравнительно благоприятно, т.е. менее выражены по длительности и тяжести, однако провокационные пробы могут проводиться только специально обученным медицинским персоналом в отделениях интенсивной терапии, оснащенных оборудованием для сердечно-легочной реанимации.
Десенсибилизация к препарату проводится при необходимости использования антибиотика, вызывающего АР гиперчувствительности немедленного типа. Например, существуют ситуации, когда нельзя избежать назначения ?-лактамов (бактериальный эндокардит, вызванный энтерококками; абсцесс мозга, бактериальный менингит, большинство инфекций, вызванных стафилококками или синегнойной палочкой, включая остеомиелит и сепсис; листериоз, нейросифилис, сифилис у беременных). Суть десенсибилизации заключается в постепенном и медленном (в течение нескольких часов) введении возрастающей дозы антибиотика, пока не будет достигнута его полная терапевтическая доза. Начальные дозы обычно составляют несколько микрограммов препарата, путь введения может быть парентеральный или пероральный, причем последний предпочтительнее, поскольку редко приводит к развитию анафилаксии. Дозу препарата удваивают каждые 15-30 мин, и в большинстве случаев терапевтическая доза антибиотика достигается в течение 4-5 ч.
Осложнения пероральной десенсибилизации включают умеренный зуд, крапивницу во время процедуры и регистрируются у 5-25% пациентов. Важно подчеркнуть, что состояние десенсибилизации проходит через 24-48 ч, поэтому при повторном применении пенициллина необходимо снова выполнять кожную пробу. При необходимости повторного назначения пенициллина десенсибилизацию следует проводить снова. Например, у лиц с муковисцидозом поддерживать состояние десенсибилизации можно с помощью длительного перорального применения пенициллина 2 раза в сутки.
В случаях АР, не связанных с образованием IgЕ, тактика ведения больного зависит от клинических проявлений реакции. Если АР проявляется в виде макулопапулезной сыпи, возможно применение ступенчатой пробной терапии, которая по своей сути сходна с провокационной пробой, отличаясь от последней более высокими начальными дозами (миллиграммы вместо микрограммов) и более длительными интервалами между дозами (от нескольких часов до нескольких дней и даже недель вместо 15-30 мин). В течение всего периода ступенчатой пробной терапии за больным тщательно наблюдают для выявления побочных реакций, которые чаще всего протекают в виде кожных изменений. Решение об отмене антибиотика зависит от тяжести побочной реакции: при появлении волдырей или вовлечении в процесс слизистых оболочек препарат следует отменить, а при развитии более легких реакций, таких как макулопапулезная сыпь, ступенчатую пробную терапию можно продолжить на фоне лечения антигистаминными препаратами и/или глюкокортикостероидами. Метод ступенчатой пробной терапии противопоказан при анамнестических указаниях на тяжелые, опасные для жизни АР, даже если механизм их развития и не связан с образованием IgЕ (лекарственная гемолитическая анемия, синдром Стивенса-Джонсона, токсический эпидермальный некролиз и т.д). Однако прогнозировать эффективность данного метода затруднительно. Кроме того, он представляет потенциальную опасность для пациента. Например, описан случай развития анафилаксии на введение 1 г цефалотина у больного, у которого отсутствовали АР на предшествующие более низкие дозы препарата. Следовательно, как и провокационная проба, ступенчатая пробная терапия должна проводиться в специально оборудованных отделениях интенсивной терапии.
Частные вопросы Аллергия на пенициллин. При подтверждении АР на пенициллин дальнейшее ведение больного возможно по одному из трех вариантов. Первый (наиболее распространенный) заключается в выборе антимикробного препарата другого класса, не принадлежащего к ?-лактамам: макролида, фторхинолона, сульфаниламида, гликопептида. Достоинством данного подхода является отсутствие риска перекрестной аллергии; к недостаткам следует отнести выбор менее эффективного антимикробного средства, повышение стоимости лечения, угрозу развития резистентности микроорганизмов (особенно к ванкомицину). Второй распространенный подход ведения больных с подтвержденной АР на пенициллин заключается в назначении антибиотика из группы цефалоспоринов. Такой подход основан на известном факте, что тяжелые АР на цефалоспорины развиваются достаточно редко. К нему прибегают на практике при наличии совокупности следующих условий: 1) предшествующая АР была легкой степени тяжести и не являлась реакцией немедленного типа; 2) имеются строгие клинические показания к использованию цефалоспоринов; 3) выполнение кожной пробы на пенициллин неосуществимо; 4) имеются лекарственные препараты и оборудование для лечения возможных АР. Наконец, третий подход предусматривает использование кожных проб при обследовании пациента с анамнестическими указаниями на аллергию к пенициллину. По данным статистики, частота отрицательных кожных проб на пенициллин у таких больных высока (80-90%). Таким образом, большинству пациентов назначать цефалоспорины можно. К недостаткам этого метода относятся необходимость наличия специальных наборов для проведения кожных проб и соответственно удорожание лечения. Данный вариант показан пациентам с тяжелыми АР на пенициллин в анамнезе, у которых в конкретной клинической ситуации невозможно заменить цефалоспорины на антибиотики других групп. Аллергия на цефалоспорины. Кожные пробы с пенициллином информативны и для больных с АР на цефалоспорины для решения вопроса о возможности применения пенициллина. При отрицательных результатах пробы применение пенициллина возможно, при положительном – назначают антибиотик другой группы (не-?-лактам) или проводят предварительную десенсибилизацию к пенициллину. При АР на данный цефалоспорин назначение этого антибиотика в дальнейшем противопоказано.. Аллергия на сульфаниламиды. У пациентов с АР на сульфаниламидные антимикробные препараты актуален вопрос о возможности использования других сульфаниламидсодержащих препаратов – диуретиков, целекоксиба, производных сульфонилмочевины (пероральные гипогликемические средства). Однако по сравнению с больными, не имевшими АР в анамнезе, у пациентов с АР на сульфаниламидные антимикробные средства повышен риск развития АР на другие сульфаниламидсодержащие препараты и даже на пенициллин.
Заключение
Больные с АР на антибиотики в анамнезе требуют тщательного обследования для подтверждения иммунного характера НЛР и выявления типа АР. Вопрос о целесообразности дальнейшего назначения антибиотика, вызвавшего АР, зависит от клинической ситуации и возможности применения препарата другого класса. В ряде случаев при невозможности адекватной замены антибиотика препаратами другой группы допускается применение других антибиотиков этого же класса (при нетяжелых АР в анамнезе, низком риске перекрестной аллергии), а при тяжелых АР в прошлом – проведение специфических методов лечения (десенсибилизация, ступенчатая пробная терапия).